Номенклатура медицинских услуг (новая редакция). Утверждена приказом Министерства здравоохранения и социального развития Российской Федерации от 13 октября 2017 года N 804н. Действует с 01.01.2018.
В редакции Приказа Минздрава России от 5 марта 2020 года N 148н (в т.ч. с изменениями вст. в силу 18.04.2020)
Утверждена приказом Министерства здравоохранения и социального развития Российской Федерации от 13 октября 2017 года N 804н
(действует с 01 января 2018 года)
В редакции Приказа Минздрава России от 5 марта 2020 года N 148н (в т.ч. с изменениями вст. в силу 18.04.2020)
Номенклатура медицинских услуг представляет собой перечень медицинских услуг
Кодирование медицинской услуги в Номенклатуре осуществляется следующим образом:
X.XX.ХХ(Х*).XXX.XXX
Код услуги состоит из буквенно-цифрового шифра от 8 до 11 (12*) знаков. Первый знак обозначает раздел услуги, второй и третий знаки — тип медицинской услуги, четвертый и пятый (шестой*) знаки — класс медицинской услуги (анатомо-функциональная область и/или перечень медицинских специальностей), с шестого по одиннадцатый знаки (с седьмого по двенадцатый*) — вид, подвид услуги.
* Для раздела «В»
Содержание
Доступность медицинской помощи для населения РФ
в рамках подготовки к Форуму ОНФ по здравоохранению, 19.06.2015
Презентация. Нажмите левой кнопкой мыши для смены слайда.
Под доступностью медицинской помощи мы понимаем возможность получения пациентом необходимой ему медицинской помощи вне зависимости от социального статуса, уровня благосостояния и места проживания.
Доступность является важнейшим условием оказания медицинской помощи населению страны и декларируется Федеральным законом № 323 «Об основах охраны здоровья граждан Российской Федерации».
Программой государственных гарантий бесплатного оказания гражданам медицинской помощи на 2015 год и на плановый период 2016 и 2017 годов (утверждена Постановлением Правительства Российской Федерации от 28 ноября 2014г. №1273) определены критерии доступности и качества медицинской помощи.
Необходимость принятия мер по обеспечению доступности медицинской помощи нашла отражение в «майских» указах Президента Российской Федерации.
ДОСТИЖЕНИЯ ПРОШЛЫХ ЛЕТ
В 2005 – 2012 годах Правительством Российской Федерации был запущен ряд проектов и программ, направленных на повышение уровня рождаемости и снижение смертности населения, на раннее выявление заболеваний, предотвращение инвалидизации и поддержание качества жизни, в том числе национальный приоритетный проект «Здоровье», региональные программы модернизации здравоохранения субъектов Российской Федерации.
Анализ динамики демографических показателей показывает, что мероприятия, в целом, достигли своей цели. Так, темп снижения смертности от сердечно-сосудистых заболеваний за период 2005-2012 гг. во всех возрастах составил 29%, при этом максимальные темпы сокращения смертности наблюдались в возрастной группе 40-59-летних. Смертность от внешних причин снизилась с почти 320 тысяч человек в 2005 году до 197 тысяч в 2012 году. Одновременно, рост уровня рождаемости позволил в 2012 году впервые за десять лет добиться превышения рождаемости над смертностью и обеспечить естественный прирост населения.
Однако, проводимые в последнее время Минздравом России реформы здравоохранения, в том числе так называемая оптимизация здравоохранения, которая осуществляется без методологического сопровождения со стороны Минздрава, постепенно сводят на нет достижения прежних лет.
ПОСЛЕДСТВИЯ ОПТИМИЗАЦИИ
Так, в 2014 году произошел рост общей смертности (2014год: 13,1 на 1000 населения; 2013 год: 13,0). Выросли по сравнению с 2013 годом показатели смертности от болезней органов дыхания на 6,2%, от болезней органов пищеварения на 8,4%. Наибольшую озабоченность вызывает рост смертности от прочих причин на 24,4%, за этим показателем может быть скрыта неудобная статистика смертности от болезней системы кровообращения, новообразований, туберкулеза.
Согласно опросу общественного мнения, проведенному Левада-центром в октябре 2014 года, из 3,5 тысяч опрошенных, имевших за последний год опыт получения медицинских услуг, 32% отметили ухудшение в работе поликлиник и больниц.
По данным комплексного наблюдения условий жизни, проведенного Росстатом, в 2014 году число респондентов, которых не удовлетворяет работа медицинских организаций, выросло по сравнению с 2011 годом с 19,5% до 30,3% от числа опрошенных. На эффективное лечение не рассчитывают 21,9%, в то время как в 2011 году — 13,9%. На вопрос о невозможности добраться до медицинской организации утвердительно ответили 10,1% опрошенных, что почти в два раза выше, чем в 2011 году – 5,9%.
Эксперты Фонда «Здоровье», совершая рабочие поездки по регионам, посещая медицинские учреждения, проводят свой мониторинг удовлетворенности населения медицинской помощью, ее доступностью и качеством, и получают реальные свидетельства о результатах оптимизации в здравоохранении на местах.
Как правило, пациенты жалуются на очереди к врачам, на отсутствие специалистов, долгое ожидание необходимых исследований и госпитализации, на плохую транспортную доступность медицинских учреждений.
Это, прежде всего, результаты необоснованного сокращения коечного фонда в регионах — в течение 2014 года коечный фонд по стране сократился почти на 30 тысяч. В 2014 году койки сокращены в 73 регионах. В 56 регионах количество госпитализаций снизилось по сравнению с 2013 годом.
В то же время сокращение коечного фонда не привело к увеличению дней работы койки в году: вместо плановых 329,0 дней по факту имеем 321,0.
Сокращение коечного фонда привело к росту в 2014 году показателя внутрибольничной летальности в 61 регионе. В целом по России внутрибольничная летальность выросла на 2,6% по сравнению с 2013 годом. В 49 регионах рост числа умерших в стационаре происходит на фоне снижения числа госпитализированных больных. В 14 регионах увеличилось число умерших на дому, в 13 из них выросла и внутрибольничная летальность.
СИТУАЦИЯ НА СЕЛЕ
Негативные последствия проводимой оптимизации особенно сильно затронули сельское население. Медицинская помощь удаляется от села, для некоторых сельских жителей — на недосягаемое расстояние. Сокращение коечного фонда в результате оптимизации, коснувшееся, прежде всего, сельских и районных больниц привело к тому, что в 2014 году было госпитализировано на 32,2 тысячи сельских жителей меньше, чем в 2013 году. Смертность сельского населения в 2013 году была на 16% выше городского, в 2014 году выше на 15%, но разница в 1% обусловлена не снижением смертности сельского населения, а ростом смертности городских жителей.
По итогам 2014 года 35% населенных пунктов в Российской Федерации не охвачены путями общественного транспорта. Развитие выездных форм работы крайне ограничено, в то время как по официальным отчетам количество выездных врачебных и медицинских бригад растет. Так, например, в Рязанской области количество врачебных бригад увеличилось с 3 в 2013 году до 39 в 2014, количество мобильных медицинских бригад, оснащенных транспортным средством и медицинским оборудованием, составляет 32. Однако при анализе распределения выездных бригад по регионам можно обнаружить, что, в основном, они сконцентрированы в центральных регионах с высокой плотностью населения, а субъекты, имеющие большую протяженность, где расстояние до регионального центра может измеряться несколькими сотнями километров, не имеют мобильных бригад. В их числе Мурманская, Свердловская, Омская области, Камчатский и Приморский края, еще ряд регионов. А там, где имеются врачебные и мобильные медицинские бригады, работают они далеко не всегда эффективно, обслуживая за смену один-два вызова.
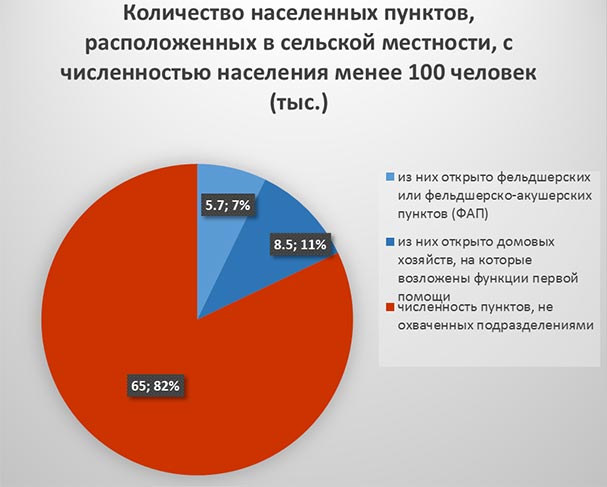
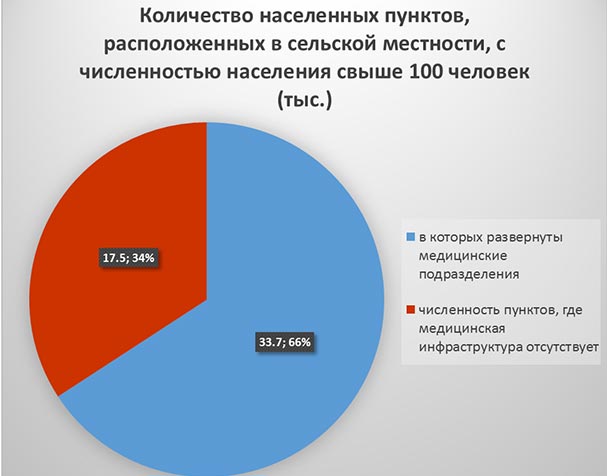
Добавим к этому, что в Российской Федерации в рамках модернизации на конец 2013 года не было открыто из числа запланированных 1, 4 тысячи ФАПов и 396 отделений ОВП. В настоящее время около 17,5 тысяч населенных пунктов с численностью населения свыше 100 человек не имеют медицинской инфраструктуры, из них 2 430 населенных пунктов с численностью населения свыше 700 человек, а почти в 879 населенных пунктах жители вообще не прикреплены ни к одному ФАПу или отделению ОВП. Что же касается населенных пунктов с численностью населения менее 100 человек, то из 79,1 тысячи 65 тысяч (82,2%) не охвачены медицинскими подразделениями. Самый низкий охват сельских населенных пунктов медицинской инфраструктурой в Московской, Ленинградской областях, Республике Марий Эл, Томской и Калининградской областях, Пермском крае.
Санитарно-авиационные бригады отсутствуют в 27 регионах, в том числе в Челябинской, Курганской, Новосибирской, Томской, Омской областях, Удмуртской Республике. Развитие скорой санитарно-авиационной медицинской помощи ограничено высокой стоимостью одного вылета.
КАДРОВЫЙ ДЕФИЦИТ
Еще один важный фактор доступности медицинской помощи – кадровая обеспеченность. Проведенный экспертами Фонда в середине 2014 года анализ исполнения 597 и 598 Указов Президента Российской Федерации показывает, что принятые Минздравом России меры являются недостаточными и не обеспечивают достижение целей, поставленных в Указах.
Так, например, несмотря на формальное утверждение (приказ Минздрава России от 26 июня 2014 № 322) методики расчета потребности во врачебных кадрах, Минздрав по-прежнему не обладает достоверной информацией об истинной потребности медицинских учреждений во врачах, представление о наиболее востребованных специальностях медицинских работников также довольно субъективны.
В 2012 году Министерство здравоохранения и социального развития Российской Федерации заявляло, что в стране не хватает 152 тыс. врачей, в 2013 году Министр здравоохранения В.И.Скворцова озвучила другие данные — 40 тыс. При этом, по данным федерального статистического наблюдения к концу 2013 года не были заняты, даже с учетом совместительства, 104,7 тыс. должностей врачей. Коэффициент совмещения врачей (увеличение нагрузки к основному времени работы) составил 1,54.
То есть существующих рабочих мест для врачей в 1,5 раза больше, чем самих врачей. Приведенные данные заставляют задать вопрос, как было получено число 40 тысяч? Очевидно, что желаемое выдается за действительное.
Врачебные кадры катастрофически стареют. По данным Росстата, на сегодняшний день доля врачей в Российской Федерации в возрасте от 51 года составляет 40%, старше 56 лет — 26,5%. Это значительное «старение» врачебного персонала приведет через несколько лет к катастрофической нехватке врачебных кадров, когда врачи старше 55 лет уйдут на пенсию.
Сокращение врачей, ведущее к уменьшению доступности бесплатной медицинской помощи, гарантированной статьей 41 Конституции Российской Федерации, происходит с согласия Минздрава России, который в 2014 году пересмотрел установленные значения показателей обеспеченности медицинскими кадрами. Так, установленное Государственной программой «Развитие здравоохранения» на 2013 год целевое значение показателя обеспеченности врачами было сокращено с 44,2 на 10 тысяч населения, до 40,2 на 10 тыс. на 2014-2020 годы.

Что повлекло пересмотр этого показателя? По информации Минздрава России, в 2012 году, при формировании первоначальной редакции Госпрограммы, потребность во врачах и средних медицинских работниках рассчитывалась, исходя из утвержденных Минздравсоцразвития России и Минздравом России порядков оказания медицинской помощи, географических особенностей регионов, плотности населения с учетом потребности во врачах клинических специальностей.
В новой редакции Госпрограммы проблемы кадрового планирования системы здравоохранения не нашли отражения. Не представлены данные по обеспеченности врачами и средним медицинским персоналом первичного звена здравоохранения и больниц, отсутствует перечень дефицитных и профицитных специальностей.
По состоянию на 1 января 2015 г. неблагоприятная ситуация с обеспеченностью медицинскими кадрами, которая вдобавок характеризуется дисбалансом по отдельным врачебным специальностям, еще более усугубилась. Среднероссийский показатель обеспеченности врачами по итогам прошлого года составил 39,7 на 10 тысяч населения, что ниже значения, запланированного в Государственной программе «Развитие здравоохранения» — 40,2.
СОКРАЩЕНИЯ МЕДРАБОТНИКОВ
Всего за 2014 год было сокращено 19 228 врачей клинических специальностей и 12 тыс среднего медицинского персонала. В сельской местности, где и без того не хватает врачей, за 2014 год сокращено еще 400. При этом Минздравом России планируется дальнейшее сокращение врачей до 35,8 на 10 тысяч населения, что в пересчете составляет 514,4 тыс. человек.
До сих пор в большинстве регионов только частично внедрены или не внедрены совсем механизмы экономического стимулирования работников здравоохранения – эффективный контракт. В 19 регионах в 2014 году эффективные контракты не заключались, в том числе в Тверской, Ульяновской, Псковской, Ленинградской, Кемеровской областях, Республике Башкортостан и Приморском крае.
В сочетании с низким уровнем оплаты труда (по данным мониторинга Фонда «Здоровье», около 48% опрошенных медработников говорят об уровне дохода ниже 20 тысяч рублей в месяц), нерешенностью жилищных проблем это порождает социальную незащищенность значительной части медицинских работников и несомненно, отрицательно сказывается на доступности и качестве медицинского обслуживания, особенно в сельской местности. Добавим к этому, что в медицинских учреждениях, прежде всего сельских, годами не было ремонта, не хватает необходимой медицинской аппаратуры и лекарств.
К ограничению прав граждан на доступную медицинскую помощь ведет и действующая сегодня модель обязательного медицинского страхования, которая на деле не выполняет полагающихся функций. Страховые компании в этой системе являются финансовым посредником между государством и государственными или муниципальными медучреждениями, каналом передачи средств федерального бюджета в бюджеты регионов для финансирования медицинской помощи. На их содержание тратятся значительные средства, которым можно найти лучшее и более эффективное применение, особенно в сложившихся экономических условиях. Таким образом, существующая модель страховой медицины противоречит здравому смыслу.
Напомню, в конце 2014 года глава государства в послании к Федеральному собранию отметил, что страховая медицина так не заработала и поручил в течение 2015 года «завершить переход к страховым принципам, отладить все механизмы, чтобы не было сбоев».
РОСТ РЫНКА ПЛАТНЫХ УСЛУГ
О снижении доступности бесплатной медпомощи свидетельствует и рост объема платных услуг в медицине. Происходит нерегулируемое замещение бесплатных для населения медицинских услуг, оказываемых государственными и муниципальными медицинскими учреждениями, частными платными медицинскими услугами. Так, объем платных услуг по итогам прошлого года вырос на 24% и превысил 450 млрд рублей. В наибольшей мере от этого страдают малообеспеченные граждане. В целом, мы наблюдаем в настоящее время переход здравоохранения от сохранения и укрепления здоровья к индивидуальному лечению в основном запущенных хронических заболеваний.
НЕГАТИВНЫЕ ТЕНДЕНЦИИ 2015 ГОДА
Отсутствие четкой программы действий, непродуманность осуществляемых мер приводит к серьезным негативным последствиям в масштабах страны.
Об этом свидетельствуют последние данные Росстата. Так, в январе-апреле 2015 года значительно выросла смертность населения. Рост смертности составил 3,7% к аналогичному периоду 2014 года. По данным Росстата, смертность растет в возрастных группах от 15 до 19 лет, от 30 до 39 лет, от 40 до 49 лет.
Эксперты Фонда «Здоровье» отмечают, что наибольший рост смертности по итогам января-апреля 2015 года отмечен в Северо-Западном ФО – на 5,6%, на втором месте – Уральский ФО (на 5,0%), на третьем — Приволжский ФО (на 3,9%). В числе регионов с самыми высокими показателями роста Ямало-ненецкий АО, Костромская область, Республика Карелия, Архангельская, Ленинградская, Пензенская, Омская, Липецкая, Тюменская, Сахалинская области.
Причиной такого роста, по мнению экспертов Фонда, является отсутствие четко выстроенной политики в сфере здравоохранения на федеральном уровне, непродуманная, неконтролируемая оптимизация на местах. И как следствие — снижение доступности медицинской помощи для значительной части населения и увеличение числа случаев ее ненадлежащего качества.
В данной связи считаю необходимым следующее:
Подготовить нормативную правовую базу по террриториальному планированию медорганизаций и медицинских подразделений в зависимости от потребности населения, транспортной доступности, плотности расселения и других географических и демографических особенностей регионов;
разработать методологию, позволяющую оценить деятельность медицинских организаций и пересмотреть подходы к планированию медицинской помощи по видам и профилям;
пересмотреть мероприятия по кадровому планированию и обеспечению населения медицинскими кадрами;
принять меры по адекватному финансированию медпомощи;
внести изменения в «дорожные карты» и соглашения по оптимизации в части уточнения перечня реализуемых мероприятий и целевых показателей;
уточнить мероприятия госпрограммы развития здравоохранения в части развития сельской медицины и повышения доступности медпомощи.
Есть ли у украинцев право на бесплатное медицинское обслуживание? Отвечая на этот вопрос, прежде всего, нужно начать с того, чтобы напомнить азы законодательства. К примеру, статья 49 Конституции Украины гарантирует такое право каждому (право на охрану здоровья). В теории, государство создает условия для равного доступа всех граждан к своевременному и качественному медицинскому обслуживанию, обеспечивает создание и финансирование необходимой для сети учреждений здравоохранения в соответствии с потребностями населения.
Но на практике, пожалуй, никто не удивится, если узнает, что бесплатное медицинское обслуживание в Украине является всего лишь рудиментом советского прошлого и красиво написанные слова в законодательстве. Сейчас понятие «бесплатно» уже давно потеряло актуальность, особенно в медицинских учреждениях. Посетив государственную лечебницу, придется, как минимум, за свой счет покупать шприцы, бахилы, лекарственные препараты и прочую медицинскую атрибутику, а как максимум — нанимать хорошего адвоката Светлану Приймак и защищать свои права в судебном порядке. Да еще и не следует забывать про «благодарность» врачу, медсестре, выраженную в денежном эквиваленте. А если не «позолотить ручку» уважаемому специалисту, то пациент рискнет нарваться на постоянные потери результатов анализов, полное безразличие или того хуже — хамство со стороны «высококлассного» медицинского специалиста.
Право на бесплатную медицину и права пациентов
Интересно, что законодательство довольно часто использует термин «пациент», хотя и не содержит его определения. Более того, ещё в 1992 году был принят Закон Украины «Основы законодательства Украины о здравоохранении» (действующий по сей день с поправками та изменениями отдельных статей), в котором и определены те самые права пациентов медицинских учреждений:
- — право на свободный выбор врача, если последний может предложить свои услуги, и выбор методов лечения в соответствии с его рекомендациями;
- — право пациента, находящегося на стационарном лечении в учреждении здравоохранения, на допуск к нему других медицинских работников, членов семьи, опекуна, попечителя, нотариуса и адвоката, а также священнослужителя для отправления богослужения и религиозного обряда;
- — право на получение достоверной и полной информации о состоянии своего здоровья, в том числе на ознакомление с соответствующими медицинскими документами, касающимися его здоровья;
- — право на тайну о состоянии своего здоровья, факте обращения за медицинской помощью, диагноз, а также о сведениях, полученных при его медицинском обследовании;
- — право на информированное согласие относительно применения методов диагностики, профилактики и лечения и право отказаться от лечения;
- — возможность проведения независимой медицинской экспертизы в случае несогласия гражданина с выводами государственной медицинской экспертизы, применения к нему мер принудительного лечения и в других случаях, когда действиями работников здравоохранения могут быть ущемлены общепризнанные права человека и гражданина;
- — право на возмещение причиненного здоровью вреда;
- — право направляться для лечения за границу в случае необходимости представления того или иного вида медицинской помощи больному и невозможности ее представления в учреждениях здравоохранения Украины;
- — право на обжалование неправомерных решений и действий работников, учреждений и органов здравоохранения.
Естественно, клятва Гиппократа до сих пор актуальна. И в любом случае вам окажут помощь – дадут бесплатную консультацию врача, но процесс выздоровления может сильно затянуться в связи с отсутствием государственного финансирования и регулярных обращений к адвокатам по медицинским спорам. И ведь дело то не в коррумпированности врачей. На мой взгляд, все дело в том, как наше государство относится к национальной медицине и как финансирует свои медицинские учреждения.
Например, ещё в 2009 году Постановлением ВРУ «О рекомендациях парламентских слушаний» было отмечено, что состояние здоровья пациента в Украине напрямую зависит от уровня финансирования системы охраны труда. При этом данный показатель за 15 лет не превышал 3,3 % от ВВП при допустимой норме в 5%. Что уж говорить о европейских странах, где подобный показатель превышает 10%.
В том же документе приводилась довольно любопытная статистика. В ней указывается, что государственное финансирование охраны здоровья в 2009 году составило 90 долларов на душу населения. Этот показатель в 60 раз меньше, чем в США, в 30 раз меньше чем в ЕС, в 20 раз меньше, нежели в России, и в 7 раз меньше, чем в Молдове и Беларуси.
Прослушав этот доклад в далеком 2009 году украинские парламентарии согласились, что подобная ситуация недопустима и необходимо срочно реформировать отрасль здравоохранения. Даже были разработаны 4 законопроекта, которые в итоге парламентское чтение не прошли. В итоге — все плохо, надо, что-то делать, но никто ничего не делает. Вывод — виноваты все, кроме политиков.
Подобная участь ожидала все проекты, которые, так или иначе, затрагивали медицину. Так, в 2012 году был отозван законопроект А.Яценко об обязательном медицинском страховании. Самое интересное заключается в том, что изначально этот закон приняли, однако уже спустя несколько дней отозвали. Конечно, позднее, был принят Закон » Об экстренной медицинской помощи » № 5081-VI , который также на практике породил больше вопросов, чем решений проблемы.
При этом стоит заметить, что уровень финансирования медицины в Украине постоянно меняется. Так, в 2012 году показатель финансирования медицинских учреждений составил 3,8 % от ВВП, а в 2013 году на медицинские нужды выделили рекордные 4,5 % ВВП. А вот в 2014 году ситуация резко изменилась, и на нужды медицины выделили жалкие 2 % ВВП, причем половина из выделенных денег исчезла в неизвестном направлении. При этом, около 90 % от выделенных средств использованы на погашение зарплат медикам, а остальные 10% — на покупку социально ориентированных лекарственных препаратов.
Бесплатно — значит дорого!
Министр здравоохранения А.Квиташвили в эфире телеканала «Интер» заявил, что к концу 2015 года в Украине всё же будет запущена программа страховой медицины. Правда, остаётся логичный вопрос: из чего будут украинцы платить те самые страховые взносы на медицину, когда в свете современных реформ, большинство жителей остались без работы и каких-либо доходов. Как государство будет регулировать полученные средства на счётах частных страховых компаний, ведь, по словам Министра: » строить государственную страховую компанию неправильно, потому что все риски перейдут на госбюджет»?